COVID-19 – Một vũ khí sinh học tự nhiên hoàn hảo
Tóm tắt
Đại dịch Coronavirus 2019 (COVID-19) đã gây chấn động thế giới và gây ra tỷ lệ mắc và tử vong ở mức độ chưa từng có trong kỷ nguyên y học hiện đại. Các bằng chứng được tạo ra cho đến nay về độc lực và khả năng gây bệnh của coronavirus 2 (SARS-CoV-2) gây Hội chứng Hô hấp cấp tính nghiêm trọng cho thấy COVID-19 có thể được coi là một cơn bão hoàn hảo, gây ra bởi một vũ khí sinh học gần như hoàn hảo của tự nhiên. Kết luận này được củng cố bằng một phân tích cập nhật về sinh bệnh học và tiến triển lâm sàng của bệnh truyền nhiễm này.
Hiện nay rõ ràng COVID-19 không phải là một rối loạn rõ ràng, mà thay vào đó là một bệnh lý phát triển dần dần, đặc trưng bởi một loạt các giai đoạn được duy trì bởi các cơ chế phân tử và sinh học khác nhau. Do đó, bệnh có thể được chia thành ít nhất năm giai đoạn khác nhau (ủ bệnh, hô hấp, viêm nhiễm, tiền huyết khối và tử vong hoặc thuyên giảm). Trong khi vi rút gây ra tổn thương tế bào trực tiếp trong giai đoạn đầu của bệnh, trong các giai đoạn phát triển sau, chính vật chủ phải trải qua một phản ứng gần như tự sát, được duy trì, khuếch đại bởi hệ thống miễn dịch, bổ thể và đông máu. Một tính chất đặc biệt khác khiến SARS-CoV-2 trở thành một mầm bệnh nguy hiểm là cấu trúc lý sinh vùng bọc thụ thể của nó, cần được mồi bởi các protease của con người. Do đó, hệ thống miễn dịch của vật chủ có thể nhắm mục tiêu kém hiệu quả hơn. Sinh lý bệnh duy nhất của COVID-19 đòi hỏi sự tùy chỉnh của liệu pháp điều trị theo đặc điểm của từng bệnh nhân và theo sự thay đổi từng giai đoạn cụ thể, phát triển của nhiều con đường sinh học khác nhau.

Mở đầu
Đại dịch Coronavirus 2019 (COVID-19) đã gây chấn động thế giới và gây ra bệnh tật và tử vong ở mức độ chưa từng có trong kỷ nguyên y học hiện đại. Gây ra bởi hội chứng hô hấp cấp tính nghiêm trọng coronavirus 2 (SARS-CoV-2), bệnh lý này đã ảnh hưởng đến hàng triệu người trên toàn thế giới, gây ra gần bốn trăm nghìn ca tử vong cho đến nay(1). Tương tự như hai đợt bùng phát coronavirus khác trước đây, hội chứng hô hấp cấp tính nghiêm trọng (SARS) vào năm 2002 đến 2003 và hội chứng hô hấp Trung Đông năm 2012, COVID-19 có thể được đặc trưng bởi một diễn tiến lâm sàng bất lợi và thường nghiêm trọng. Tỷ lệ tử vong do COVID-19 trên toàn cầu hiện đang đạt mức 7% theo số liệu thống kê được cập nhật thường xuyên từ Tổ chức Y tế Thế giới (WHO)(1), với một số ngoại lệ đáng chú ý (ví dụ: cao tới 13,8% ở Ý) do một số yếu tố nhân khẩu học, lâm sàng và môi trường ảnh hưởng đến sự tiến triển của bệnh(2). Dựa trên các bằng chứng gần đây về độc lực và khả năng gây bệnh của SARS-CoV-2, tiến triển lâm sàng của COVID-19 có thể được chia thành 5 giai đoạn khác nhau (Hình 1). Trong các phần tiếp theo của bài viết này, chúng tôi sẽ mô tả các đặc điểm khác nhau của từng giai đoạn của COVID-19.
Giai đoạn 1: Ủ bệnh
Đây là giai đoạn đầu tiên, bắt đầu từ khi nhiễm trùng cho đến khi bắt đầu có các triệu chứng nghiêm trọng đầu tiên và thường kéo dài từ 2 đến 11 ngày (thời gian ủ bệnh trung bình 6 ngày), bệnh nhân có khả năng bị lây nhiễm từ 1 đến 3 ngày trước khi khởi phát triệu chứng(3). Mặc dù tỷ lệ thực sự của người bệnh sẽ vẫn không có triệu chứng, hoặc chỉ có triệu chứng nhẹ, cho đến khi virus phát triển giai đoạn cuối vẫn chưa được xác định, một số bằng chứng cho thấy rằng con số này có thể lên tới 50%(4).
Điều quan trọng là, tỷ lệ này thậm chí có thể bị đánh giá thấp do thử nghiệm hoặc báo cáo không đầy đủ(4). Bây giờ có vẻ hợp lý để đưa ra giả thuyết rằng giai đoạn tiền triệu chứng này có lẽ là giai đoạn quan trọng nhất để ngăn chặn sự bùng phát. Điều thú vị là tải lượng vi rút của những đối tượng không có triệu chứng, có triệu chứng trước hoặc có triệu chứng nhẹ có thể so sánh với tải lượng của những bệnh nhân mắc bệnh công khai(5). Điều này làm nổi bật nguy cơ lây truyền virus đáng kể trong suốt giai đoạn đầu tiên này. Bằng chứng cho thấy rằng 50-80% của tất cả các trường hợp có thể là do lây truyền từ một người không có triệu chứng hoặc tiền triệu chứng(6). Do đó, thời gian ủ bệnh tương đối dài và tỷ lệ người không có triệu chứng kết hợp với nhau đã giải thích cho đại dịch và sự bùng phát số ca nhiễm bất chấp sự can thiệp của y tế cộng đồng và nhận thức của cộng đồng.
Giai đoạn 2: Tiến triển các triệu chứng hô hấp
Giai đoạn thứ hai, bao gồm ~30% tất cả các đối tượng bị nhiễm SARS CoV-2(7-9), được đặc trưng bởi sự khởi đầu của các triệu chứng COVID-19 điển hình. Các triệu chứng này về cơ bản bao gồm, sốt ở ~85% tổng số bệnh nhân, khó thở (~70-80%), ho (~40-80%), rối loạn chức năng khứu giác và tiết dịch (~50%), đau cơ (~30%), triệu chứng tiêu hóa (~10-30%)(7-9). Các triệu chứng điển hình của nhiễm trùng đường hô hấp trên như đau họng, nghẹt mũi và chảy nước mũi chỉ xuất hiện ở một số ít bệnh nhân (<20%)(7-9). Tần suất khó thở tăng ở những bệnh nhân này phản ánh tình trạng liên quan đến hô hấp ngày càng nặng, có liên quan nhiều đến hình ảnh chụp cắt lớp vi tính lồng ngực với tổn thương dạng kính mờ và đông đặc hỗn hợp, dày vách ngăn màng phổi và các khoảng gian thùy, dấu hiệu khí quản hơi(10). Điều thú vị là tình trạng giảm oxy máu thầm lặng có thể xảy ra, đặc biệt là ở người cao tuổi, có đặc điểm là giảm oxy máu đáng kể và suy hô hấp mà không có dấu hiệu suy hô hấp rõ ràng(11).
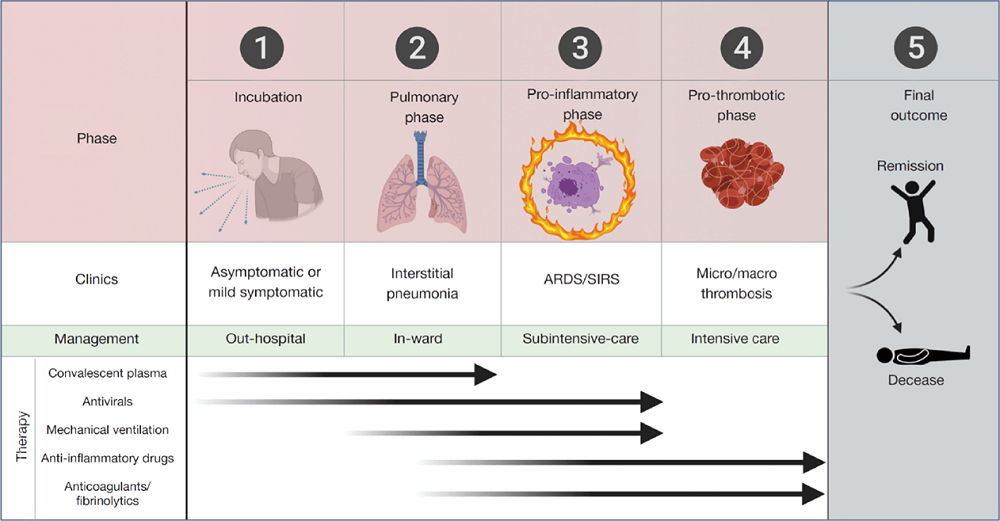 Hình 1: Các giai đoạn, tiến triển lâm sàng, điều trị và các liệu pháp hiện có của COVID-19. ARDS, hội chứng suy hô hấp cấp tính; SIRS, hội chứng phản ứng viêm nặng.
Hình 1: Các giai đoạn, tiến triển lâm sàng, điều trị và các liệu pháp hiện có của COVID-19. ARDS, hội chứng suy hô hấp cấp tính; SIRS, hội chứng phản ứng viêm nặng.Giai đoạn 3: Viêm khu trú và toàn thân
Giai đoạn thứ ba, phát triển ở khoảng 15% tổng số đối tượng bị nhiễm SARS-CoV-2(7-9), có lẽ là thử thách và hấp dẫn nhất từ góc độ sinh lý bệnh học. Trên thực tế, trong khi giai đoạn hô hấp chủ yếu là do tổn thương tế bào phổi trực tiếp gây ra bởi sự nhân lên của virus trong nhu mô phổi, thì giai đoạn tiền viêm lại được đặc trưng bởi một phản ứng bất thường, gần như phóng đại của vật chủ chống lại mầm bệnh, hoặc tại chỗ (tức là trong phổi), hoặc hệ thống, do đó tương tự cơ chế bệnh sinh của nhiễm trùng huyết nặng và hội chứng phản ứng viêm nặng (SIRS)(12). Mặc dù các cơ chế chính xác cơ bản khởi phát phản ứng vật chủ không cân xứng này chống lại vi rút vẫn còn một phần khó nắm bắt, nhưng hiện nay người ta đã thừa nhận rằng sự lây nhiễm SARS-CoV-2 của các tế bào đuôi gai và các tế bào thuộc dòng bạch cầu đơn nhân /đại thực bào kích hoạt chúng và tiết ra một loạt các cytokine tiền viêm như interleukin (IL)-6, IL-2, IL-7, protein hóa trị đơn bào 1 (MCP-1), protein gây viêm đại thực bào 1-α (MIP 1-α), kích thích tế bào bạch cầu yếu tố (GSF), CXC motif chemokine 10 (CXCL10) và yếu tố hoại tử khối u-α (TNF-α)(13,14). Hệ thống renin-angiotensin-aldosterone (RAAS) cũng đóng một vai trò rất quan trọng trong giai đoạn này. Sự gắn kết của SARS-CoV-2 với thụ thể của nó với enzym chuyển đổi angiotensin 2 (ACE2) ở bề mặt tế bào chủ có thể liên quan đến sự biến đổi mạnh mẽ của RAAS, lên đến đỉnh điểm là tăng hoạt tính của angiotensin II (Ang II) và giảm hoạt động của angiotensin 1,7 (Ang 1,7), do đó thúc đẩy các tổn thương co mạch, viêm, oxy hóa và xơ hóa(15).
Sự tác động lẫn nhau giữa vi rút và hệ thống miễn dịch của vật chủ có thể còn phức tạp hơn vì bằng chứng cho thấy SARS-CoV-2 có khả năng lây nhiễm tế bào lympho T CD4 + và CD8 +, do đó tạo ra các hiệu ứng tế bào trực tiếp và tiếp tục góp phần tạo ra mô hình cytokine hoàn toàn không được kiểm soát(16). Quan trọng là, giảm tế bào lympho tiến triển cũng có thể liên quan đến khiếm khuyết trong miễn dịch điều hòa kháng vi-rút và miễn dịch(17). Phản ứng viêm miễn dịch cao bất thường này hiện đã được định nghĩa phổ biến là “cơn bão cytokine” và đi kèm với nhiều tổn thương khu trú ở nhiều cơ quan và mô. Cụ thể hơn, mô bệnh học phổi cho thấy sự hiện diện của các tế bào tràn khí hoạt hóa, xung huyết mao mạch, thâm nhiễm viêm, tổn thương nội mô, phù mô kẽ giàu protein và tổn thương phế nang lan tỏa, một hình ảnh rõ ràng phản ánh sự phát triển của hội chứng suy hô hấp cấp (ARDS)(18). Đáng chú ý, ở giai đoạn bệnh này, một số dấu hiệu tế bào điển hình do tổn thương trực tiếp của virus và thâm nhiễm viêm cũng có thể được tìm thấy ở nhiều cơ quan và mô khác, chẳng hạn như tim, thận, gan và ruột.
Giai đoạn 4: Huyết khối vi mạch và đại mạch
Giai đoạn tiến triển thứ tư của COVID-19, có vẻ như là nghiêm trọng nhất, có xu hướng phát triển ở khoảng 5% tổng số đối tượng bị nhiễm SARS-CoV-2(7-9), và được đặc trưng bởi sự khởi phát của huyết khối vi mạch và đại mạch bởi phản ứng viêm khu trú và /hoặc toàn thân(19). Các tác động tiền tạo huyết khối của quá trình viêm tắc tĩnh mạch và động mạch hiện đã được công nhận rộng rãi và bao gồm một số cơ chế bệnh sinh nhất định (rối loạn chức năng nội mô, không ổn định mảng bám, tăng hoạt hóa tiểu cầu, kích hoạt hệ thống bổ thể và đông máu, giảm tiêu sợi huyết), đã được xem xét toàn diện ở những nơi khác(20,21). Kết quả cuối cùng là sự phát triển của huyết khối vi mạch, huyết khối trước đây hầu như phổ biến ở tất cả bệnh nhân COVID-19 tiến triển đến giai đoạn thứ tư này, và phản ánh bằng chứng trên mô bệnh học phổi về thâm nhiễm viêm lớn, huyết khối vi mạch và phá hủy hoàn toàn vách ngăn phế nang(18). Trên thực tế, có thể nghi ngờ rằng huyết khối vi mạch bắt đầu sớm trong quá trình bệnh và góp phần đáng kể vào tổn thương phổi dẫn đến tiến triển thành bệnh nặng. Như vậy, liệu pháp chống đông máu hoặc tiêu sợi huyết thích hợp sớm hơn khi mắc bệnh có thể ngăn ngừa sự tiến triển sang giai đoạn 4. Các biến chứng mạch máu lớn cũng có thể thường xuyên được quan sát thấy ở những bệnh nhân COVID-19 bị bệnh nặng, biểu hiện như huyết khối tĩnh mạch sâu (DVT), thuyên tắc phổi (PE), huyết khối phổi tại chỗ và /hoặc hội chứng mạch vành cấp tính (ACS)(22-25). Ngay cả ở những bệnh nhân trẻ hơn (<50 tuổi), các biến cố huyết khối đáng kể đã được báo cáo, bao gồm đột quỵ mạch máu lớn (bắt nguồn từ động mạch cảnh và động mạch não)(26). Đáng chú ý, có đến một phần ba số bệnh nhân COVID-19 tử vong có bằng chứng về huyết khối phổi là nguyên nhân trực tiếp gây tử vong(18). Điều này phù hợp với các quan sát lâm sàng trong đó tỷ lệ biến chứng huyết khối được báo cáo là ~1/3 ở bệnh nhân COVID-19 bị bệnh nặng, với phần lớn bị thuyên tắc phổi(25). Tóm lại, COVID-19 gây ra trạng thái tăng đông dẫn đến huyết khối vi mạch và mạch máu lớn, góp phần đáng kể vào tổn thương phổi và rối loạn chức năng đa cơ quan ở bệnh nhân COVID-19.
Giai đoạn 5: Tử vong hoặc hồi phục
Giai đoạn cuối của bệnh có thể tiến triển thành hai kết quả khác nhau, tử vong hoặc thuyên giảm. Các thống kê hiện tại về tỷ lệ tử vong tại đơn vị chăm sóc đặc biệt là khá không đồng nhất, với tỷ lệ tử vong thay đổi từ 20% đến 80%(27), tùy thuộc vào nhiều yếu tố nhân khẩu học, lâm sàng và môi trường. Tử vong chủ yếu là do ARDS, huyết khối phổi, suy thận cấp, chấn thương tim cấp, siêu nhiễm trùng và /hoặc suy đa tạng(7,28,29).
Các vấn đề sau khi COVID-19 thuyên giảm?
Sau khi giải quyết triệu chứng và phục hồi thành công, các câu hỏi vẫn còn về các tác động sức khỏe trung hạn và lâu dài của COVID-19. Trong một nghiên cứu, 94% bệnh nhân xuất viện có bệnh còn sót lại trên lần chụp CT cuối cùng của họ, thường được đặc trưng bởi hình ảnh kính mờ(30). Liệu COVID-19 có dẫn đến sẹo và xơ phổi vĩnh viễn hay không thì cần phải điều tra thêm. Hơn nữa, có thể nghi ngờ rằng COVID-19 gây ra tổn thương mô, chẳng hạn như chấn thương tim hoặc thận, có thể làm trầm trọng thêm các bệnh đi kèm từ trước, do đó ảnh hưởng đến sức khỏe lâu dài của bệnh nhân. Ở trẻ em, mặc dù diễn biến COVID-19 chủ yếu là nhẹ, một hiện tượng hậu vi-rút mới đã xuất hiện trong những tuần gần đây và nghi ngờ có liên quan đến SARS-CoV-2. Được gọi là hội chứng viêm đa hệ thống ở trẻ em (MIS-C), nó được mô tả là “cú sốc từ phản ứng viêm quá mức” có các đặc điểm tương tự như bệnh Kawasaki và hội chứng sốc nhiễm độc(31). MIS-C bị nghi ngờ đã dẫn đến sự gia tăng đáng lo ngại về số ca nhập viện liên quan đến COVID-19 vào các đơn vị chăm sóc đặc biệt dành cho trẻ em trong những tuần gần đây, với một số trường hợp tử vong hiện đã được báo cáo. Sự xuất hiện của hiện tượng mới này làm nổi bật cách thức vẫn còn nhiều điều cần được làm sáng tỏ trong sinh lý bệnh của loại virus mới lạ này.
Kẻ thù dai dẳng
Bên cạnh tác động qua lại phức tạp và cơ học gây ra thương tích vật chủ trực tiếp và gián tiếp, SARS-CoV-2 còn có một đặc tính đặc biệt khác khiến nó trở thành một mầm bệnh dai dẳng và nguy hiểm; cấu trúc lý sinh của vùng liên kết thụ thể (S) -protein tăng đột biến (RBD) của nó rất khéo léo. Không giống như dòng virus tương đồng của nó trước đây, nguyên nhân gây ra dịch SARS và hiện đã được đổi tên thành SARS-CoV-1, RBD của SARS-CoV-2 thể hiện sự gắn kết thụ thể không hiệu quả ở trạng thái nghỉ(32) vì nó cần được mồi bởi các protease của người như protease serine xuyên màng 2 (TMPRSS2) hoặc furin(32,33). Tiểu đơn vị S1 trên S-protein RBD được phân ly khỏi S2, điều này tạo điều kiện cho sự hợp nhất với màng tế bào chủ(34). Nhìn chung, RDB của SARS-CoV-2 dường như kém hiệu quả hơn đối với hệ thống miễn dịch, hệ thống này có thể phải vật lộn để sắp xếp một phản ứng miễn dịch hiệu quả chống lại vi rút. Lý thuyết này được xác nhận qua bằng chứng rằng quá trình tạo kháng thể trong quá trình nhiễm SARS CoV-2 là không điển hình và duy nhất. IgM, loại globulin miễn dịch đầu tiên thường xuất hiện để phản ứng với các mầm bệnh truyền nhiễm, có thể không có ở 20-40% người nhiễm SARS CoV-2(35), có hiệu giá thường thấp(36,37) và quan trọng là, không nhắm mục tiêu cụ thể vào S-protein RBD, điều này làm cho nó không hiệu quả về mặt lý thuyết trong việc vô hiệu hóa vi rút. Do đó, khả năng loại trừ nhiễm trùng có thể bị trì hoãn cho đến khi xuất hiện một phản ứng miễn dịch cụ thể, mạnh mẽ và lâu bền hơn, đặc biệt bao gồm việc tạo ra các globulin miễn dịch IgG(38). Cuối cùng, vẫn chưa rõ liệu khả năng miễn dịch bảo vệ lâu dài có được tạo ra sau khi phục hồi qua sản xuất kháng thể và trí nhớ miễn dịch hay không.
Kết luận
Bất kể nguồn gốc và vật chủ trung gian của SARS-CoV-2(39), bằng chứng thu thập được cho đến nay về độc lực và khả năng gây bệnh của nó sẽ khiến chúng ta kết luận rằng COVID-19 là bức chân dung của một cơn bão hoàn hảo(40) do thiên nhiên gây ra, một vũ khí sinh học (gây chết người) gần như hoàn hảo. Trong khi ở giai đoạn đầu của bệnh, vi rút gây tổn thương tế bào trực tiếp, trong các giai đoạn phát triển sau, chính vật chủ phải trải qua một phản ứng gần như tự sát, được duy trì, khuếch đại và duy trì bởi hệ thống miễn dịch, bổ thể và đông máu. Bây giờ rõ ràng là COVID-19 không phải là một rối loạn rõ ràng, mà thay vào đó là một bệnh lý phát triển dần dần được đặc trưng bởi một loạt các giai đoạn được duy trì bởi các cơ chế phân tử và sinh học khác nhau, mà sự hiểu biết là cần thiết để thiết lập giai đoạn phù hợp nhất – điều trị cụ thể. COVID-19 sẽ xuất hiện như một ví dụ điển hình về y học cá nhân hóa, theo đó liệu pháp cần được điều chỉnh không chỉ theo các đặc điểm cá nhân (ví dụ: giới tính nam, tuổi cao hơn, sự hiện diện của các bệnh đồng mắc), mà còn theo sự phát triển của nhiều các con đường sinh học.
Tài liệu tham khảo
World Health Organization. Coronavirus disease (COVID-2019) situation reports. Available online: https://www.who.int/emergencies/diseases/novelcoronavirus-2019/situation-reports/
Lippi G, Mattiuzzi C, Sanchis-Gomar F, et al. Clinical and demographic characteristics of patients dying from COVID-19 in Italy versus China. J Med Virol 2020. doi: 10.1002/jmv.25860.
Lai CC, Shih TP, Ko WC, et al. Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) and coronavirus disease-2019 (COVID-19): The epidemic and the challenges. Int J Antimicrob Agents 2020;55:105924.
Istituto Superiore di Sanità. Integrated surveillance of COVID-19 in Italy. Available online: https:// www.epicentro.iss.it/en/coronavirus/bollettino/ Infografica_11maggio%20ENG.pdf
Zou L, Ruan F, Huang M, et al. SARS-CoV-2 Viral Load in Upper Respiratory Specimens of Infected Patients. N Engl J Med 2020;382:1177-9.
Gandhi RT, Lynch JB, Del Rio C. Mild or Moderate Covid-19. N Engl J Med 2020. doi: 10.1056/ NEJMcp2009249.
Istituto Superiore di Sanità. Characteristics of SARSCoV-2 patients dying in Italy. Report based on available data on May 7th, 2020. Available online: https://www. epicentro.iss.it/en/coronavirus/bollettino/ReportCOVID-2019_7_may_2020.pdf
Garg S, Kim L, Whitaker M, et al. Hospitalization Rates and Characteristics of Patients Hospitalized with Laboratory-Confirmed Coronavirus Disease 2019 – COVID-NET, 14 States, March 1-30, 2020. MMWR Morb Mortal Wkly Rep 2020;69:458-64.
Tong JY, Wong A, Zhu D, et al. The Prevalence of Olfactory and Gustatory Dysfunction in COVID-19 Patients: A Systematic Review and Metaanalysis. Otolaryngol Head Neck Surg 2020. doi: 10.1177/0194599820926473.
Bao C, Liu X, Zhang H, et al. Coronavirus Disease 2019 (COVID-19) CT Findings: A Systematic Review and Meta-analysis. J Am Coll Radiol 2020. doi: 10.1016/ j.jacr.2020.03.006.
Xie J, Tong Z, Guan X, et al. Critical care crisis and some recommendations during the COVID-19 epidemic in China. Intensive Care Med 2020;46:837-40.
Singer M, Deutschman CS, Seymour CW, et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA 2016;315:801-10.
Moore JB, June CH. Cytokine release syndrome in severe COVID-19. Science 2020;368:473-4.
Mehta P, McAuley DF, Brown M, et al. COVID-19: consider cytokine storm syndromes and immunosuppression. Lancet 2020;395:1033-4.
Henry BM, Vikse J, Benoit S, et al. Hyperinflammation and derangement of renin-angiotensin-aldosterone system in COVID-19: A novel hypothesis for clinically suspected hypercoagulopathy and microvascular immunothrombosis. Clin Chim Acta 2020;507:167-73.
Tan L, Wang Q, Zhang D, et al. Lymphopenia predicts disease severity of COVID-19: a descriptive and predictive study. Signal Transduct Target Ther 2020;5:33
Azkur AK, Akdis M, Azkur D, et al. Immune response to SARS-CoV-2 and mechanisms of immunopathological changes in COVID-19. Allergy 2020. doi: 10.1111/all.14364.
Wichmann D, Sperhake JP, Lutgehetmann M, et al. Autopsy Findings and Venous Thromboembolism in Patients With COVID-19: A Prospective Cohort Study. Ann Intern Med 2020. doi: 10.7326/M20-2003.
Jose RJ, Manuel A. COVID-19 cytokine storm: the interplay between inflammation and coagulation. Lancet Respir Med 2020. doi: 10.1016/S2213-2600(20)30216-2.
Bikdeli B, Madhavan MV, Jimenez D, et al. COVID-19 and Thrombotic or Thromboembolic Disease: Implications for Prevention, Antithrombotic Therapy, and Follow-up. J Am Coll Cardiol 2020. doi: 10.1016/ j.jacc.2020.04.031.
Willyard C. Coronavirus blood-clot mystery intensifies. Nature 2020. doi: 10.1038/d41586-020-01403-8.
Lodigiani C, Iapichino G, Carenzo L, et al. Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy. Thromb Res 2020;191:9-14.
Poissy J, Goutay J, Caplan M, et al. Pulmonary Embolism in COVID-19 Patients: Awareness of an Increased Prevalence. Circulation 2020. doi: 10.1161/ CIRCULATIONAHA.120.047430.
Guzik TJ, Mohiddin SA, Dimarco A, et al. COVID-19 and the cardiovascular system: implications for risk assessment, diagnosis, and treatment options. Cardiovasc Res 2020. doi: 10.1093/cvr/cvaa106.
Klok FA, Kruip M, van der Meer NJM, et al. Incidence of thrombotic complications in critically ill ICU patients with COVID-19. Thromb Res 2020. doi: 10.1016/ j.thromres.2020.04.013.
Oxley TJ, Mocco J, Majidi S, et al. Large-Vessel Stroke as a Presenting Feature of Covid-19 in the Young. N Engl J Med 2020;382:e60.
Halacli B, Kaya A, Topeli A. Critically-ill COVID-19 patient. Turk J Med Sci 2020;50:585-91.
Vincent JL, Taccone FS. Understanding pathways to death in patients with COVID-19. Lancet Respir Med 2020;8:430-2.
Grasselli G, Zangrillo A, Zanella A, et al. Baseline Characteristics and Outcomes of 1591 Patients Infected With SARS-CoV-2 Admitted to ICUs of the Lombardy Region, Italy. JAMA 2020;323:1574-81.
Wang Y, Dong C, Hu Y, et al. Temporal Changes of CT Findings in 90 Patients with COVID-19 Pneumonia: A Longitudinal Study. Radiology 2020. doi: 10.1148/ radiol.2020200843.
Riphagen S, Gomez X, Gonzalez-Martinez C, et al. Hyperinflammatory shock in children during COVID-19 pandemic. Lancet 2020. doi: 10.1016/S0140- 6736(20)31094-1.
Walls AC, Park YJ, Tortorici MA, et al. Structure, Function, and Antigenicity of the SARS-CoV-2 Spike Glycoprotein. Cell 2020;181:281-92.e6.
Shang J, Wan Y, Luo C, et al. Cell entry mechanisms of SARS-CoV-2. Proc Natl Acad Sci U S A 2020. doi: 10.1073/pnas.2003138117.
Belouzard S, Millet JK, Licitra BN, et al. Mechanisms of coronavirus cell entry mediated by the viral spike protein. Viruses 2012;4:1011-33.
Lippi G, Salvagno GL, Pegoraro M, et al. Assessment of immune response to SARS-CoV-2 with fully automated MAGLUMI 2019-nCoV IgG and IgM chemiluminescence immunoassays. Clin Chem Lab Med 2020. doi: 10.1515/ cclm-2020-0473.
Du Z, Zhu F, Guo F, et al. Detection of antibodies against SARS-CoV-2 in patients with COVID-19. J Med Virol 2020. doi: 10.1002/jmv.25820.
Qu J, Wu C, Li X, et al. Profile of IgG and IgM antibodies against severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2). Clin Infect Dis 2020. doi: 10.1093/cid/ ciaa489.
Zhang Y, Xu J, Jia R, et al. Protective humoral immunity in SARS-CoV-2 infected pediatric patients. Cell Mol Immunol 2020. doi: 10.1038/s41423-020-0438-3.
Lippi G, Plebani M. The novel coronavirus (2019-nCoV) outbreak: think the unthinkable and be prepared to face the challenge. Diagnosis (Berl) 2020;7:79-81.
Lippi G, Sanchis-Gomar F, Henry BM. Coronavirus disease 2019 (COVID-19): the portrait of a perfect storm. Ann Transl Med 2020;8:497.
ThS.BS Lê Nhật Vinh
BSCKII. Nguyễn Vĩnh Phước
Khoa Tai-Mũi-Họng, Bệnh viện Thống Nhất
GVC.BS Huỳnh Khắc Cường
Chủ tịch Liên Chi hội Tai-Mũi-Họng TP.HCM
Nguồn: Tạp chí sức khỏe